Kutaner Lupus
Beim kutanen Lupus erythematodes (CLE, vom lateinischen Wort cutis = Haut stammend) betreffen die Symptome vorwiegend oder ausschließlich die Haut als größtem Organ des Menschen. Der Verlauf und das Erscheinungsbild können sehr unterschiedlich sein, weshalb der CLE in Untertypen unterteilt wird. Jeder dieser CLE-Subtypen kann auch beim systemischen Lupus erythematodes (SLE) auftreten. Beim SLE sind die Hautsymptome mit Krankheitszeichen anderer Organe kombiniert. So weit, so vielfältig. Auch wenn die Haut-Symptome eher nicht zu den bedrohlichen Organbeteiligungen zählen, sind sie für die Betroffenen oft am meisten belastend – weil sie für das Umfeld sichtbar sind und das eigene Aussehen verändern können. Erfahre hier mehr.
Wie beim SLE werden als Ursachen für kutanen Lupus zum einen eine genetische Veranlagung und zum anderen verschiedene das Immunsystem stimulierende Auslöser (z. B. Sonnenlicht, Rauchen, Medikamente, Infektionen) genannt. Das eigene Immunsystem richtet sich gegen körpereigene Strukturen in der Haut und löst Entzündungen aus, die sich individuell in unterschiedlichen Symptomen zeigen. Hautveränderungen und Haarausfall beispielsweise sind sichtbare und damit potenziell stigmatisierende Zeichen der Erkrankung, worunter einige Patient*innen sehr leiden. Narbenbildung und Schmerzen durch die Läsionen (Hautverletzungen/-schäden) beeinträchtigen ebenfalls das Leben vieler Patient*innen. Das Selbstwertgefühl kann sinken und Ursache für einen Rückzug aus dem sozialen Umfeld sein.
Ein kutaner Lupus erythematodes (CLE) ist nicht dasselbe wie ein systemischer Lupus erythematodes (SLE), bei dem neben der Haut auch andere Organe betroffen sein können. Sie zu unterscheiden ist auch für Fachleute herausfordernd und nicht immer eindeutig. Wichtig für dich als Betroffene*r ist, dass die Hautbeteiligung prinzipiell bei beiden ähnlich behandelt werden kann. Beim SLE gibt es mehr therapeutische Möglichkeiten, weil für diese Diagnose mehr bzw. andere Medikamente zugelassen sind.
Wie sich ein kutaner Lupus entwickelt – und weiterentwickelt
Wie eng die Lupus-Erkrankungen SLE und CLE zusammenhängen, zeigt sich beispielsweise daran, dass jede fünfte von kutanem Lupus betroffene Person in den ersten 3-5 Jahren nach der CLE-Diagnose einen systemischen Lupus erythematodes entwickelt. Bis zu 85 Prozent aller SLE-Patient*innen haben im Verlauf ihrer Erkrankung Hautveränderungen. Bei einem Viertel tritt die chronische Autoimmunerkrankung SLE als erstes auf der Haut auf.
Kutaner Lupus zeigt sich nicht nur in einer eindeutigen Form: Bei bis zu 30 Prozent der CLE-Betroffenen werden mehrere Subtypen festgestellt (dazu später mehr). Zumeist tritt ein kutaner Lupus im dritten bis vierten Lebensjahrzehnt der Betroffenen auf – bei Frauen übrigens bis zu dreimal so häufig wie bei Männern.

Der Schmetterlingsausschlag (Schmetterlingserythem), eine Hautrötung über Nasenrücken und Wangen, ist ein typisches Symptom des kutanen Lupus. Es betrifft aber auch etwa die Hälfte aller Patient*innen mit systemischem Lupus erythematodes.
Formen des Haut-Lupus
Wie bereits beschrieben, zeigt sich kutaner Lupus erythematodes nicht nur in einer eindeutigen Form. CLE-Subtypen sind möglich, die auch gemeinsam oder versetzt auftreten können. Zu ihnen gehören:
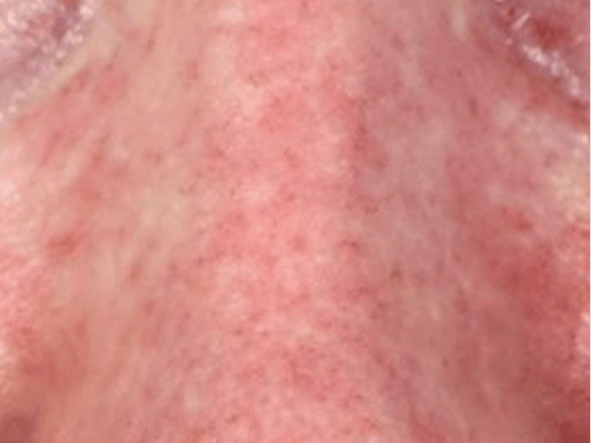
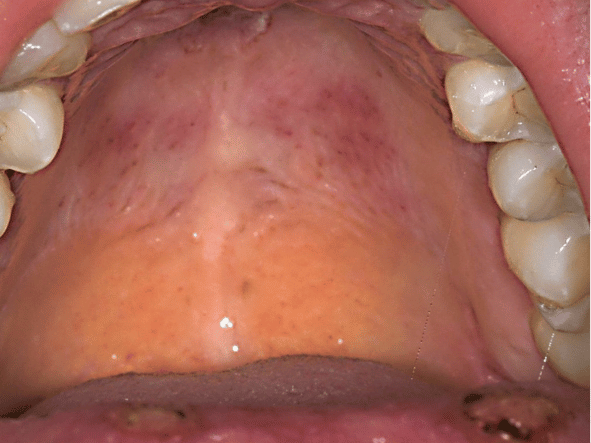
Wie kutaner Lupus aussehen kann
Gerade weil der CLE sichtbarer ist als andere Formen oder Symptome des Lupus, zeigen wir dir hier einige Bilder. Ganz bewusst ist das erste Bild eine dezente Darstellung von Hautveränderungen, damit du dir die Fotos nur dann ansiehst, wenn du das wirklich möchtest:
CLE-Diagnose
Die Diagnose des kutanen Lupus erfordert oft eine Zusammenarbeit von Spezialisten im Bereich der Dermatologie mit der niedergelassenen Hautärzt*in. Es gibt für Lupus erythematodes spezifische Anzeichen der Haut, an denen sich ein CLE zeigt. Sie werden aufgrund direkt erkennbarer Hautveränderungen und anhand mikroskopischer Gewebeuntersuchungen, Blutuntersuchungen und genetischer Befunde differenziert. Auch kann eine Testung der Lichtempfindlichkeit und eine sogenannte Photoprovokationstestung erfolgen, bei der ein kleines Hautareal mit UV-Strahlen belichtet wird, um zeitversetzt die Hautreaktion zu prüfen. Diese Untersuchungen und meist auch die Behandlung eines reinen CLE bleiben üblicherweise in den Händen der Hautärzt*innen.
Zudem werden auch Untersuchungen durchgeführt, die anhand der vorliegenden Symptome ausgewählt werden, beispielsweise um die Beteiligung weiterer Organe zu beurteilen. Dazu können unter anderem Röntgen des Brustkorbs, EKG, Herz-Ultraschall, Lungenfunktionsmessung, Bauch-Ultraschall, Ultraschall & Röntgen der Gelenke gehören. Sobald Symptome eines SLE auftreten, erfolgt oft auch eine rheumatologische Mitbehandlung.
Zwar können sich die Subtypen des kutanen Lupus erythematodes in jedem Alter erstmals zeigen, aber es gibt – ähnlich zum SLE - eine Veranlagung in jüngeren Jahren, etwa zwischen 20 und 40 Jahren.
Welche Haut-Anzeichen häufiger mit systemischem Lupus erythematodes verknüpft werden
Wie beschrieben, kann die Unterscheidung von systemischem und kutanem Lupus erythematodes herausfordernd sein. Es gibt Symptome, die zwar mit der Haut zu tun haben, aber häufiger mit dem systemischem LE in Verbindung gebracht werden. Ein Beispiel: wenn sich Gefäße in Nase, Kinn, Ohrmuscheln, Finger oder Zehen verschließen. Gefäßbedingte Läsionen (Schädigungen, Verletzungen, Störungen) der Haut können erweiterte Blutgefäße kurz unter der Hautoberfläche rund um Finger- oder Fußnägel sein, netzartige rötlich-fahle Hautzeichnungen oder auch die Thrombophlebitis, bei der sich eine oberflächliche, gesunde Vene entzündet, in der sich ein Blutgerinnsel (Thrombus) gebildet hat. Mit dem SLE wird auch das Raynaud-Syndrom verknüpft, dazu erfährst du hier mehr.
Aktivitätsscore (RCLASI und CLASI)
Die Abkürzung RCLASI steht für „Revised Cutaneous Lupus Erythematosus Disease Area and Severity Index“. CLASI steht für „ Cutaneous Lupus Erythematosus Disease Area and Severity Index“. Dieser ausführliche Score beschreibt die Krankheitsaktivität des kutanen Lupus erythematodes. Er berücksichtigt sowohl die anatomische Region (z. B. Gesicht, Brust, Arme) als auch sichtbare Anzeichen wie Erythem, Schuppung, Hautpigmentierungsstörungen (Dyspigmentierung), Vernarbungen. Auch werden für den Score zwischen Aktivität („activity“) und Schädigung („damage“) der Erkrankung unterschieden und weitere Symptome ergänzt.
CLE-Therapie
Die Behandlung des kutanen Lupus basiert – wie beim SLE – auf der Aktivität und Ausprägung der Haut-Symptome und eventueller weiterer Anzeichen. Eine alleinige topische Therapie, also eine lokale Behandlung der Haut, erfolgt nur bei Befall einzelner Areale. Wenn sich eine Therapieresistenz zeigt, eine ausgedehnte Beteiligung und/oder das Risiko einer Vernarbung bzw. Dyspigmentierung besteht, dann wird frühzeitig eine systemische, also den ganzen Organismus betreffende Therapie begonnen. Im Wesentlichen umfasst die CLE-Therapie folgende Möglichkeiten:
Die richtigen Fachleute für deinen ganz eigenen Lupus
Lupus als chronische Autoimmunkrankheit zeigt sich in vielen Formen, wie du bereits weißt. Im Laufe der Zeit kann sich der Lupus in deinem Körper verändern: Es können Symptome dazukommen oder neue Lupusformen auftreten oder auch (weitere) Organe neu betroffen sein. Das kann bedeuten, dass du zu einer anderen Ärztin/einem anderen Arzt als Hauptansprechperson für deine Therapie wechselst, weil sie/er eine andere Fachdisziplin vertritt, die nun besonders wichtig wird für deine Behandlung. Das ist beispielsweise der Fall, wenn eine Nierenbeteiligung neu auftritt.
Innerhalb der Therapie ist es wichtig, dass du mit deiner Ärzt*in über alle Aspekte der Behandlung und auch deine persönlichen Prioritäten sprichst, damit ihr gemeinsam entscheidet, was für dich mit deinem ganz eigenen Lupus sinnvoll ist. Manchmal kann es schwerfallen, geduldig zu bleiben. Sprich auch darüber mit deiner Ärzt*in – und mache nichts, ohne dich darüber abzusprechen. Übergreifende Hinweise zur medikamentösen Lupus-Therapie findest du übrigens hier. Welche Wege zur Vorbeugung von Schüben du selbst nutzen kannst, haben wir dir nun kurz zusammengestellt.
Was du im Alltag tun kannst
Es gibt einige Ansatzpunkte der Prävention, die du in deinem Alltag berücksichtigen solltest. Zuallererst (und das weißt du sicher schon) ist der Schutz vor Sonne sehr wichtig. Gleichzeitig ist es für deinen Körper wichtig, mit Vitamin D versorgt zu sein, das sich unter Sonneneinwirkung in der Haut bildet – darüber solltest du mit deiner Ärzt*in sprechen.
Auf diese Schutzmaßnahmen solltest du immer achten und sie konsequent befolgen:
Diese Empfehlungen gelten das ganze Jahr über, nicht nur wenn es warm ist oder kalt und auch unabhängig vom aktuellen Zustand des Lupus und der laufenden Therapie! Die Erfahrung zeigt, dass viele CLE-Betroffene später einen systemischen Lupus erythematodes entwickeln. Und für alle Betroffenen gilt, unabhängig vom Lupus-Typ: Oberstes Therapieziel ist es, den Lupus bestmöglich zu beruhigen.
Fühl dich schön – Makeup-Tutorial, Technik, Tricks
Einige Patient*innen leiden unter den nach außen hin sichtbaren Zeichen des kutanen Lupus. Wenn du sehen möchtest, wie Emi, die Lupus (SLE) mit deutlichen Zeichen im Gesicht hat, ihre Hautsymptome überdeckt: Maren Aleahmad ist Makeup Artist und zeigt dir gemeinsam mit Emi auf dem Lupustag für Patient*innen zwei unterschiedliche Schmink-Techniken. Schau dir das Video-Tutorial hier an!
„Kann ich mit meinem kutanen Lupus Tattoos haben?“
Diese Frage interessierte viele auf dem 1. Lupustag für Patient*innen. Prof. Dr. Claudia Günther von der Universität Dresden beantwortete sie ganz konkret: „Ich bin kein Fan von Tattoos.“ Sie weiß aus ihrer Praxis, dass Lupus-Betroffene beispielsweise mit Tattoos versuchen, Vernarbungen weniger sichtbar zu machen. Sie weiß aber auch, dass die verwendeten Tinten, unabhängig von ihrer Zusammensetzung, Irritationen in der Haut verursachen können. Diese Irritationen weisen auf eine Immunreaktion im Körper hin – Menschen mit einer chronischen Autoimmunkrankheit wie Lupus sollten daher gut abwägen, ob sie dieses Risiko eingehen möchten.

Viele Wege für dich mit deinem kutanen Lupus.
Lupus ist derzeit nicht heilbar, aber gut behandelbar. Auch wenn CLE oft sichtbarer ist als andere Lupus-Formen, gibt es viele Wege, die Symptome zu bewältigen – Geduld gehört dazu. Wichtige Unterstützung gibt dir deine Hautärzt*in.
Wir bedanken uns bei Frau Professor Dr. Claudia Günther, Dermatologin und Oberärztin an der Klinik und Poliklinik für Dermatologie des Universitätsklinikums Dresden, für die Unterstützung bei diesem Kapitel.
NP-DE-LPU-WCNT-230030, Dezember 2023
Die LupusCheck-Expert*innen

Dr. med. Johanna Mucke
Oberärztin,
Universitätsklinikum Düsseldorf

PD Dr. med. Johannes Knitza
Oberarzt,
Universitätsklinikum Gießen & Marburg

Dr. Carolin Tillmann
Institut für Erziehungswissenschaft
Arbeitsbereich Sozial- und
Rehabilitationspädagogik,
Philipps-Universität Marburg

PD Dr. med. Martin Krusche
Oberarzt,
Universitätsklinikum
Hamburg-Eppendorf

Prof. Dr. med. Julia Weinmann-Menke
Leiterin des Schwerpunkts Nephrologie
und Nierentransplantation,
Johannes Gutenberg-Universität Mainz

.png)
.png)
.png)
.png)
